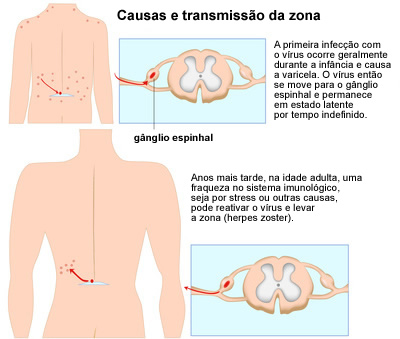
 SÃO PAULO – A catapora é uma doença típica da infância que, na maioria dos casos, evolui de forma benigna e os sintomas desaparecem em até 10 dias. Seu agente causador, contudo, o vírus Varicella zoster, permanece para sempre no organismo. Em alguns casos, pode voltar a incomodar depois de anos, provocando uma nova doença conhecida como herpes-zóster.
SÃO PAULO – A catapora é uma doença típica da infância que, na maioria dos casos, evolui de forma benigna e os sintomas desaparecem em até 10 dias. Seu agente causador, contudo, o vírus Varicella zoster, permanece para sempre no organismo. Em alguns casos, pode voltar a incomodar depois de anos, provocando uma nova doença conhecida como herpes-zóster.
Um dos primeiros e mais incômodos sintomas de herpes zoster é uma dor intensa e incessante conhecida como neuralgia, que afeta principalmente os nervos da região torácica, mas também da região cervical, do nervo trigêmeo (na face) e da lombar. A sensação dolorosa pode vir acompanhada de parestesia (sensações de frio, calor, formigamento ou pressão sem estímulo causador), ardor e coceira. O quadro clínico costuma evoluir para lesões localizadas da pele.


Os mecanismos imunológicos desencadeados pelo vírus quando ele é reativado, que alteram o funcionamento dos neurônios sensitivos e resultam em neuralgia herpética, foram descritos por pesquisadores da Universidade de São Paulo (USP) em um artigo publicado no The Journal of Neuroscience.
A descoberta, segundo os autores, possibilita a busca de novas terapias que, além de combater a dor aguda, podem impedir que ela se torne crônica – condição conhecida como neuralgia pós-herpética.
A investigação foi conduzida no âmbito do Centro de Pesquisa em Doenças Inflamatórias, um dos Centros de Pesquisa, Inovação e Difusão apoiados Fundação de Amparo à Pesquisa do Estado de São Paulo (FAPESP).
“O tratamento para a neuralgia herpética, atualmente, é feito com medicamentos anti-inflamatórios do tipo corticoide. Embora sejam eficazes para eliminar os sintomas, podem prejudicar o controle da infecção, pois são imunossupressores. Resultados de nosso trabalho sugerem que terapias capazes de bloquear a ação de um mediador inflamatório conhecido como TNF [fator de necrose tumoral] poderia agir de forma mais seletiva e eficaz”, afirmou Thiago Cunha, professor da Faculdade de Medicina de Ribeirão Preto (FMRP), da USP, e coautor do artigo.
Segundo o pesquisador, a maior parte da população mundial é portadora do vírus Varicella zoster, que costuma se alojar nos gânglios nervosos, onde estão localizados os corpos dos neurônios sensitivos que se projetam para as diferentes partes do corpo. Por motivos ainda não totalmente compreendidos – mas que certamente envolvem uma queda na imunidade – ocorre em algumas pessoas a reativação do vírus, causando inflamação no gânglio. O problema é mais comum em pessoas com mais de 60 anos.
“Até que as lesões na pele apareçam, o que costuma demorar entre cinco e 10 dias até que o vírus seja transportado ao longo do nervo, o único sintoma do herpes-zóster é a neuralgia. Isso torna o diagnóstico difícil”, comentou Cunha.
Uma das contribuições do trabalho desenvolvido no CRID foi a validação de um modelo animal para o estudo dos mecanismos moleculares envolvidos no surgimento da neuralgia herpética. Como o Varicella zoster (HZ) não infecta camundongos, o grupo usou nos experimentos um microrganismo aparentado, o vírus da herpes simples tipo 1 (HSV-1), que em seres humanos pode causar feridas labiais e genitais.
“No camundongo, o HSV-1 induz dor e lesões na pele, um quadro muito similar ao herpes-zóster. Usamos esse modelo para caracterizar os mecanismos imunológicos desencadeados pelo vírus no gânglio da raiz dorsal, que fica próximo à medula espinal”, contou Cunha.
Após uma série de experimentos in vitro e in vivo, que envolveram animais “selvagens” (sem modificação genética) e também roedores geneticamente modificados para não expressar determinadas moléculas que participam da resposta imune ou então para expressar células fluorescentes possíveis de serem rastreadas, o grupo formulou uma teoria sobre o que acontece nos gânglios nervosos quando o vírus HZ é reativado.
De acordo com os pesquisadores, células do sistema imune, particularmente macrófagos e neutrófilos, são atraídas para o tecido nervoso e começam a liberar mediadores inflamatórios (citocinas) na tentativa de eliminar o patógeno.
Uma dessas citocinas inflamatórias – conhecida como TNF – se liga a uma proteína (um receptor próprio para TNF) existente na membrana das chamadas células-satélites, que funcionam como auxiliares do neurônio e têm a função de controlar os níveis de potássio no entorno da célula nervosa.
Quando o receptor de TNF é ativado pela citocina, a expressão de uma outra proteína é reduzida: a Kir4.1, que atua como um canal para a passagem de íons de potássio para dentro da célula-satélite.
“Quando o neurônio se despolariza [liberando um impulso nervoso], o potássio sai do meio intracelular para o extracelular. Para manter o equilíbrio químico no local, o excesso de potássio deve entrar na célula-satélite e isso ocorre pelo canal Kir4.1”, explicou Cunha.
Resultados dos experimentos feitos na USP, porém, sugerem que, com a queda na expressão desse canal iônico Kir4.1 induzida pelo TNF, o potássio começa a se acumular em torno do neurônio e isso faz com que a célula nervosa fique com a excitabilidade maior do que deveria.
“O neurônio fica mais sensível a qualquer estímulo e pode até mesmo ocorrer dor espontânea. Não há lesão, portanto, mas uma mudança nas características funcionais da célula. Em nosso modelo nós avaliamos a resposta de camundongos a estímulos mecânicos”, contou Cunha.
A análise comportamental dos animais foi feita por uma técnica conhecida como filamentos de von Frey – um conjunto de fios de náilon, com espessuras variadas, que são pressionados sobre a pata do animal. Cada filamento representa uma força em gramas e indica o grau de pressão que o animal consegue suportar antes de demonstrar desconforto.
“Enquanto um camundongo sadio [grupo controle] só começa a esboçar reação com uma pressão de 1 grama, o animal com neuralgia já sinaliza desconforto com pressão entre 0,04g e 0,08g. Isso mostra hipersensibilidade. Porém, quando repetimos o experimento e tratamos os roedores com anticorpos capazes de neutralizar o TNF, eles voltam a responder como o controle”, contou o pesquisador.
Em um outro experimento, roedores modificados para não expressar o receptor de TNF apresentaram menor incidência de dor quando infectado pelo vírus em comparação com os animais selvagens.
A investigação foi conduzida durante o doutorado de Jaqueline Raymondi Silva, com apoio de Bolsa da FAPESP e sob a orientação dos professores Thiago Mattar Cunha e Fernando de Queiroz Cunha da FMRP-USP.
Nova abordagem
De acordo com Thiago Cunha, dados da literatura científica indicam que pacientes que fazem uso de medicamentos anti-TNF para o tratamento de doenças inflamatórias crônicas, como artrite reumatoide, apresentam uma menor probabilidade de desenvolver a neuralgia pós-herpética.
“Esse foi um dos fatores que nos levou a desconfiar que o TNF teria um papel central no surgimento da dor”, disse.
Além de testar essa classe de drogas no tratamento de herpes-zóster, o grupo também vê a possibilidade de investigar moléculas capazes de modular o canal iônico Kir4.1. “Já há no mercado uma droga capaz de fazer essa modulação de forma indireta, atuando sobre receptores neuronais do tipo GABA-B. Chama-se baclofen e é usada principalmente como relaxante muscular. É uma alternativa a ser testada”, avaliou Cunha.
O artigo Neuro-immune-glia interactions in the sensory ganglia account for the development of acute herpetic neuralgia pode ser lido em: http://www.
24.08.2017. Fonte: Public Release: Fundação de Amparo à Pesquisa do Estado de São Paulo (FAPESP)

